Режимы ИВЛ определяются по способу переключения с выдоха на вдох, а также по возможности сочетания респираторной поддержки с самостоятельным дыханием (таблица 50-3 и рис. 50-1). Большинство современных аппаратов ИВЛ позволяют проводить ИВЛ в нескольких режимах, а в аппаратах с микропроцессорным управлением эти режимы можно комбинировать.
А. Принудительная ИВЛ (Controlled Mechanical Ventilation): B этом режиме аппарат переключается с выдоха на вдох по истечении заданного промежутка времени. Этот промежуток времени определяет частоту аппаратных вдохов. Дыхательный объем, частота аппаратных вдохов и минутный объем дыхания постоянны вне зависимости от попыток самостоятельного вдоха. Самостоятельное дыхание не предусмотрено. Установка ограничения инспираторного давления предотвращает ба-ротравму легких. Принудительную ИВЛ целесообразно проводить в отсутствие попыток самостоятельного дыхания. Если больной бодрствует и пытается дышать, то необходимо ввести седатив-ные препараты и миорелаксанты.
Б. Вспомогательно-принудительная ИВЛ (Assist-Control Ventilation): Установка датчика давления в дыхательный контур позволяет использовать попытку самостоятельного вдоха для запуска аппаратного вдоха. Регулируя чувствительность датчика, можно подобрать необходимую для запуска глубину самостоятельного вдоха (чаще устанавливают величину разрежения в дыхательном контуре). Аппарат настраивают на минимальную фиксированную
ТАБЛИЦА 50-3. Режимы ИВЛ
| Режим ИВЛ | Переключение со вдоха на выдох | Переключение с выдоха на вдох | Возможность самостоятельного дыхания | Возможность использования для перевода с ИВЛ на самостоятельное дыхание | ||||
| По объему | По времени | По давлению | По потоку | По времени | По давлению | |||
| Принудительная ИВЛ | + | + | ||||||
| Вспомогательно-принудительная ИВЛ | + | + | + | |||||
| Перемежающаяся принудительная ИВЛ | + | + | + | + | ||||
| Синхронизированная перемежающаяся принудительная ИВЛ | + | + | + | + | + | |||
| ИВЛ с поддерживающим давлением | + | + | + | + | ||||
| ИВЛ с управлением по давлению | + | + | ||||||
| ИВЛ с гарантированным минутным объемом дыхания | + | |||||||
| ИВЛ с управлением по давлению и обратным соотношением вдох/выдох | + | + | ||||||
| ИВЛ с периодическим снижением давления в дыхательных путях | + | + | + | |||||
| ВЧ инжекционная ИВЛ | + | + | + |
частоту дыхания, но каждая попытка самостоятельного вдоха (создаваемое больным разрежение должно быть не меньше заданного) запускает аппаратный вдох. В отсутствие попыток самостоятельного вдоха аппарат работает в принудительном режиме.
В. Перемежающаяся принудительная ИВЛ (Intermittent Mandatory Ventilation): Этот режим предусматривает возможность самостоятельного дыхания. Основным физиологическим преимуществом является снижение среднего давления в дыхательных путях (табл. 50-4). Вдобавок к возможности самостоятельно дышать через аппарат ИВЛ устанавливается определенное количество аппаратных вдохов (т.е. задается минимально гарантированный дыхательный объем). Если заданная частота аппаратных вдохов высока (10-12/мин), то аппарат ИВЛ обеспечивает практически весь минутный объем дыхания. Напротив, если заданная частота аппаратных вдохов невысока (1-2/мин), то аппарат ИВЛ осуществляется лишь минимум респираторной поддержки, и большая часть минутного объема дыхания обеспечивается самостоятельным дыханием больного. Частоту аппаратных вдохов подбирают таким образом, чтобы обеспечить нормальное РаСO 2 . Этот режим получил широкое распространение при переводе больного с ИВЛ на самостоятельное дыхание. При синхронизированной перемежающейся принудительной ИВЛ аппаратный вдох по возможности совпадает с началом самостоятельного вдоха. Правильная синхронизация предупреждает наложение аппаратного вдоха на середину самостоятельного, которое приводит к значительному увеличению дыхательного объема. Ограничение ин-
Рис. 50-1. Кривые давления в дыхательных путях при разных режимах ИВЛ
ТАБЛИЦА 50-4. Преимущества синхронизированной перемежающейся принудительной ИВЛ
спираторного давления защищает легкие от баротравмы.
Контур аппарата, осуществляющего перемежающуюся принудительную ИВЛ, обеспечивает непрерывную подачу дыхательной смеси, что необходимо для самостоятельного дыхания в промежутках между аппаратными вдохами. Современные аппараты позволяют проводить синхронизированную перемежающуюся принудительную ИВЛ, в то время как старые модели для этого нужно оборудовать параллельным контуром, системой постоянного потока дыхательной смеси, или же работающим "по требованию" клапаном вдоха. Независимо от системы, правильное функционирование направляющих клапанов и достаточная объемная скорость потока дыхательной смеси являются условиями, необходимыми для предотвращения повышенной работы дыхания, особенно при применении положительного давления в конце выдоха (ПДКВ).
Г. ИВЛ с гарантированным минутным объемом дыхания (Mandatory Minute Ventilation): Больной дышит самостоятельно и получает аппаратные вдохи тоже; непрерывно проводится мониторинг выдыхаемого минутного объема дыхания. Аппарат работает таким образом, что спонтанные и аппаратные вдохи в сумме составляют заданный минутный объем дыхания. Эффективность этого режима для перевода с ИВЛ на самостоятельное дыхание еще предстоит выяснить.
Д. ИВЛ с поддерживающим давлением; синоним: поддержка давлением (Pressure Support Ventilation): ИВЛ с поддерживающим давлением применяется при сохраненном самостоятельном дыхании, она предназначена для увеличения дыхательного объема, а также преодоления повышенного сопротивления, обусловленного эндотрахеальной трубкой, дыхательным контуром (шланги, коннекторы, увлажнитель) и аппаратом (пневматический контур, клапаны). При каждой попытке самостоятельного вдоха аппарат вдувает в дыхательные пути поток дыхательной смеси, объемная скорость которого достаточна для достижения заданного давления на вдохе. Когда инспираторный поток снижается до определенного уровня, аппарат ИВЛ по механизму отрицательной обратной связи переключается со вдоха на выдох, и давление в дыхательных путях снижается до исходного. Единственным задаваемым параметром является давление на вдохе. Частота дыхания определяется больным, тогда как дыхательный объем может значительно колебаться в зависимости от инспираторного потока, механических свойств легких и силы самостоятельного вдоха (т.е. создаваемого разрежения). Низкий уровень задаваемого давления на вдохе (5-15 см вод. ст.) обычно достаточен для преодоления любого сопротивления, обусловленного дыхательной аппаратурой. Более высокий уровень задаваемого давления на вдохе (20-40 см вод. ст.) представляет собой полноценный режим ИВЛ, требующий ненарушенной центральной регуляции дыхания и стабильности механических свойств легких. Основным преимуществом ИВЛ с поддерживающим давлением является свойство увеличивать спонтанный дыхательный объем и снижать работу дыхания для больного. Этот режим используют при переводе с ИВЛ на самостоятельное дыхание.
E. ИВЛ с управлением по давлению (Pressure Control Ventilation): B этом режиме, как и при ИВЛ с переключением по объему, инспираторный поток снижается по мере повышения давления в дыхательных путях и прекращается по достижении заданного максимума. Основной недостаток ИВЛ с управлением по давлению: дыхательный объем непостоянен, он зависит от растяжимости грудной клетки и легких, заданной частоты дыхания и исходного давления в дыхательных путях. Более того, при повышенном сопротивлении в дыхательных путях инспираторный поток прекращается еще до того, как давление в альвеолах повысится до давления в дыхательных путях.
Ж. ИВЛ с обратным соотношением вдох/выдох (Inverse I:E Ratio Ventilation): B этом режиме ИВЛ соотношение продолжительности вдох/выдох превышает 1:1, чаще всего составляя 2:1. Это достигается различными способами: установка паузы в конце вдоха; снижение максимального инспираторного потока при ИВЛ с переключением по объему; наиболее распространенный способ - ограничение инспираторного давления в сочетании с такой настройкой частоты аппаратных вдохов и продолжительности вдоха, чтобы продолжительность вдоха превышала продолжительность выдоха (ИВЛ с управлением по давлению и обратным соотношением вдох/выдох).
При ИВЛ с обратным соотношением вдох/выдох возникает спонтанное ПДКВ, поскольку каждый новый вдох начинается до полного завершения предшествующего выдоха; задерживаемый в легких воздух увеличивает ФОЕ, до тех пор пока не наступает новое равновесное состояние. Этот режим не позволяет больному дышать самостоятельно и требует введения высоких доз седативных препаратов и миорелаксантов. Эффективность ИВЛ с обратным соотношением вдох/выдох в улучшении оксигенации у больных со сниженной ФОЕ такая же, как у ПДКВ. Как и при ПДКВ, оксигенация обычно прямо пропорциональна среднему давлению в дыхательных путях. Основным преимуществом ИВЛ с обратным соотношением вдох/выдох является более низкое пиковое давление на вдохе. Сторонники ИВЛ с обратным соотношением вдох/выдох считают, что по сравнению с ПДКВ она эффективнее вовлекает альвеолы в газообмен и обеспечивает более равномерное распределение дыхательной смеси в легких.
3. ИВЛ с периодическим снижением давления в дыхательных путях (Airway Pressure Release Ventilation): Этот режим облегчает самостоятельное дыхание под постоянным положительным давлением в дыхательных путях. Периодическое снижение давления в дыхательных путях облегчает выдох, что стимулирует самостоятельное дыхание. Таким образом, давление в дыхательных путях снижается при самостоятельном вдохе и аппаратном выдохе. Параметры, определяющие минутный объем дыхания: продолжительность вдоха, выдоха, а также периода снижения давления в дыхательных путях; глубина и частота самостоятельных вдохов. Начальные установки: положительное давление в дыхательных путях 10-12 см вод. ст.; продолжительность вдоха 3-5 с; продолжительность выдоха 1,5-2 с. Продолжительность вдоха определяет частоту аппаратных вдохов. Основное преимущество ИВЛ с периодическим снижением давления в дыхательных путях: значительное снижение риска депрессии кровообращения и баротравмы легких. Этот режим является хорошей альтернативой ИВЛ с управлением по давлению и обратным соотношением вдох/выдох в решении проблем, обусловленных высоким пиковым давлением вдоха у больных со сниженной растяжимостью легких.
И. Высокочастотная ИВЛ (ВЧ ИВЛ) (High-FrequencyVentilation): Выделяют три вида ВЧ ИВЛ. При ВЧ ИВЛ с положительным давлением аппарат подает в дыхательные пути небольшой дыхательный объем с частотой 60-120/мин. ВЧ инжек-ционная ИВЛ (ВЧИ ИВЛ) проводится с помощью небольшой канюли, через которую с частотой 80-300/мин подается дыхательная смесь; поток воздуха, подсасываемый газовой струей (эффект Бер-нулли), может увеличивать дыхательный объем. При ВЧ осцилляционной ИВЛ специальный поршень создает в дыхательных путях колебательные движения газовой смеси с частотой 600-3000/мин. Дыхательный объем при ВЧ ИВЛ ниже анатомического мертвого пространства, и механизм газообмена при этом точно неизвестен; считают, что он может происходить в результате усиленной диффузии. ВЧИ ИВЛ чаще всего применяют в операционной при вмешательствах на гортани, трахее и бронхах; кроме того, она может спасти жизнь в экстренных ситуациях при невозможности интубации трахеи и проведения стандартной ИВЛ (глава 5). При то-ракотомии и литотрпсии ВЧИ ИВЛ не имеет преимуществ перед стандартными режимами ИВЛ. В отделении интенсивной терапии ВЧИ ИВЛ показана при бронхоплевральных и трахеопищеводных свищах, если другие режимы ИВЛ неэффективны. Невозможность подогревания и увлажнения дыхательной смеси при ВЧ ИВЛ сопряжена с риском определенных осложнений. Начальные установки при ВЧИ ИВЛ: частота аппаратных вдохов: 100-200/мин, фаза вдоха 33%, рабочее давление 1-2 атм. Во избежание ошибок среднее давление в дыхательных путях следует измерять в трахее в точке, расположенной не менее чем в 5 см дистальнее инжектора. Элиминация CO 2 прямо пропорциональна рабочему давлению, тогда как оксигенация - среднему давлению в дыхательных путях. При ВЧИ ИВЛ с высоким рабочим давлением и фазой вдоха >40% может возникнуть спонтанное ПДКВ.
К. Раздельная ИВЛ (Differential Lung Ventilation): Этот режим применяют при тяжелом поражении одного легкого, резистентном к ПДКВ. В этом случае стандартные режимы ИВЛ с ПДКВ могут утяжелить нарушения вентиляционно/перфузи-онных отношений. Неравномерная вентиляция и перерастяжение здорового легкого усугубляют гипоксемию и баротравму. После установки двух-просветной эндобронхиальной трубки проводят раздельную ИВЛ каждого легкого с помощью одного или двух аппаратов ИВЛ. При использовании двух аппаратов осуществляют временную синхронизацию аппаратных вдохов.
Данилов А.Ф.
Ветеринарный центр “Зоовет»
Дыхание — совокупность процессов, обеспечивающих потребление кислорода и выделение двуокиси углерода в атмосферу. В основе дыхательной функции лежат тканевые окислительно-восстановительные процессы, обеспечивающие обмен энергии в организме.
Типы дыхания. У животных различают три типа дыхания: реберный (грудной) — характеризуется при вдохе преобладающим сокращением наружных межреберных мышц; диафрагмальный (брюшной) — когда расширение грудной клетки происходит преимущественно за счет сокращения диафрагмы; реберно-брюшной — когда вдох обеспечивается в равной степени межреберными мышцами, диафрагмой и брюшными мышцами. Последний тип дыхания свойственен сельскохозяйственным животным. Изменение типа дыхания, может свидетельствовать о заболевании органов грудной или брюшной полости. Например, при заболевании органов брюшной полости преобладает реберный тип дыхания, так как животное оберегает больные органы.
Регуляция внешнего дыхания
В соответствии с метаболическими потребностями дыхательная система обеспечивает газообмен О2 и СО2 между окружающей средой и организмом. Эту жизненно важную функцию регулирует сеть многочисленных взаимосвязанных нейронов ЦНС, объединяемых в комплексное понятие «дыхательный центр». При воздействии на его структуры нервных и гуморальных стимулов происходит приспособление функции дыхания к меняющимся условиям внешней среды. Структуры, необходимые для возникновения дыхательного ритма, находятся в продолговатом мозге.
Респираторная система животных подразделяется на два больших отдела: Верхние дыхательные пути (нос, пазухи, ротовая полость, гортань).- В них происходит увлажнение, и согревание атмосферного воздуха.
Нижние дыхательные пути, которые в свою очередь подразделяются на две зоны: Проводящую(трахею, бронхи, бронхиолы)- «мёртвое пространство»
Дыхательную (дыхательные бронхиолы, альвеолярные ходы, альвеолярные мешочки, альвеолы)
Лёгочные объёмы
В физиологии дыхания различают несколько динамических лёгочных обьёмов, меняющихся в зависимости от функционального состояния системы внешнего дыхания. Выделяют следующие основные лёгочные объёмы (по русскоязычной и международной номенклатуре).
ДО — дыхательный объём (VT – Tidal Volume): это объём дыхательного газа во время спокойного вдоха и выдоха. У животных описано три способа определения ДО.
- 10-18 мл\кг (H. Schebitz)
- до 8 кг – вес в кг умножается на 20; массой тела от 8 до 14 кг – вес в кг умножается на 15; массой тела от 14 до 25 кг – вес в кг умножается на 12; массой тела свыше 25 кг – вес в кг умножается на 10. (О.Б. Павлов, О.Т. Прасмыцкий)
- V T = 7.69 kg 1.04 , или 8 мл\кг для больших животных, 10 мл\кгдля мелких животных. (Jeff Ko, DVM, MS, DACVA)
МОД — объем воздуха, проходящий через легкие за 1 минуту.
МОД = ДО * ЧДД Примерно равен 150 мл\кг\мин (H. Schebitz)
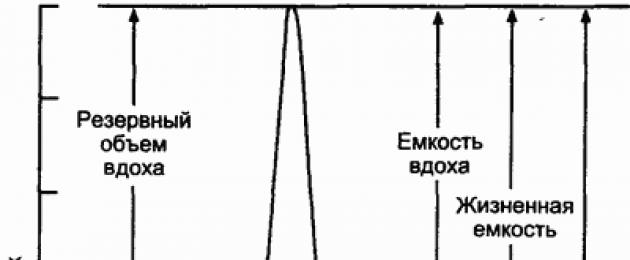
РОВд – резервный объём вдоха (IRV – Inspiratory Reserve Volume): дополнительный объём, который животное может вдохнуть по окончании спокойного вдоха. Составляет примерно 100-150 % от ДО.
РОВыд – резервный объём выдоха (EVR – Expiratory Reserve Volume): дополнительный объём который животное может выдохнуть после окончания спокойного выдоха. Составляет примерно 100 – 120 % от ДО.
Евд — емкость вдоха (IC – Inspiratory Capacity): объём максимального вдоха после спокойного выдоха. Равен ДО + РОВд (VT + IRV)
ЖЕЛ – жизненная ёмкость лёгких (VC – Vital Capacity) Один из важнейших показателей функции внешней вентиляции; представляет собой объём максимального выдоха (вдоха), после максимального вдоха (выдоха): ЖЕЛ = ДО + РОВыд + РОВд (VC = VT + EVR + IRV)
Снижение этого показателя более чем на 1\3 от нормы говорит о серьёзной функциональной недостаточности системы внешнего дыхания (снижения податливости лёгких, прогрессирование обструктивной патологии,нарушение нейромышечного управления дыханиемс и т.д.).
ОО – остаточный объём (RV – Residual Volume): объём, остающийся в лёгких после максимального выдоха.
ФОЕ – функциональная остаточная ёмкость (FRC – Functional Residual volume): представляет собой объём газа, который остаётся в лёгких после спокойного выдоха.
ФОЕ = РОВыд + ОО (FRC = ERV + RV) Состовляет примерно 300-400 % от ДО.
Косвенно ФОЕ коррелирует с площадью газообмена. ФОЕ уменьшается при: ожирении, снижении тонуса диафрагмы, беременности, рестриктивной патологии лёгких и т.д.
ОЕЛ – общая ёмкость лёгких (TLC – Total Lung Capacity): объём лёгких во время максимального вдоха.
Растяжимость лёгочной ткани (податливость(compliance)) – это мера упругости лёгочной ткани т.е. её податливость. Истинную эластическую податливость лёгких отражает так называемый статический комплайнс (Cst) в норме она равна 50 мл\см.вод.ст., и вычисляется по формуле Cst.=Vt\Pplat-PEEP
Сопротивление дыхательных путей (resistance) – сопротивление контура и трахиобронхиального дерева на вдохе. Верхняя граница инспираторного сопротивления – 5 см вод.ст./л∙сек рассчитывается по формулеR= 8 η l\ 3,14r 2 где: η-это вязкость газа, l — длинна трубки(бронхов), r – радиус трубки (бронха) или R I = P D – P platoInsp /Flow, где R I – инспираторное сопротивление, Flow – поток (обычно пиковый поток респиратора), P D — пиковое давление в дыхательных путях, P platoInsp — давление на плато вдоха (в условиях окончания вдоха и остановки потока). Увеличение инспираторного сопротивления свидетельствует об ухудшении проходимости трахео-бронхиального дерева из-за бронхоспазма, отека, скопления мокроты.

Дыхательная недостаточность (ее виды и терминальные состояния при которых она возникает).
— это неспособность легких превратить притекающую к ним венозную кровь в артериальную.
(Зильбер, 1978)
— тяжелое нарушение обмена дыхательных газов.
(M.A.Grippiz, 2001)
Основные механизмы развития недостаточности дыхания заключаются в нарушении процессов вентиляции, перфузии, диффузии, а также их количественного соотношения
Острую дыхательную недостаточность подразделяют по патогенезу на : вентиляционную и паренхиматозную [Ю. Н. Шанин, А. Л. Костюченко, 1975]. К вентиляционной относят дыхательную недостаточность, развившуюся в результате поражения дыхательного центра любой этиологии, нарушении передачи импульсов в нервно-мышечном аппарате, повреждении грудной клетки, легких и т.п. Паренхиматозная форма может быть обусловлена развитием обструкции, рестрикции, констрикции дыхательных путей, нарушениями диффузии газов и кровотока в легких.
По этиологии выделяют 6 видов ОДН:
- Центрального генеза (ЧМТ, повышение ВЧД и отёк мозга любой этиологии, н\о головного мозга, интоксикации, медикаментозное воздействие на головной мозг и т.д.).
- Нарушение нейро – мышечной передачи (столбняк, миастении, кахексия, травмы спинного мозга, метаболические расстройства (гипокалий – магнийемия), введение миорелаксантов)).
- Нарушение целостности дыхательного аппарата (торако – диафрагмальная) (травмы грудной клетки, множественные переломы рёбер, разрыв диафрагмы, высокое стояние диафрагмы(асцит, заворот желудка, ожирение), пневмо-гидро-гемоторакс, болевой синдром при торакальных операциях)).
- Бронхолегочная
- Обструктивная (ларинго-, бронхо-, бронхиолоспазм (астма), инородное тело в дыхательных путях, н\о дыхательных путей, нарушение дренажной функции бронхов и т.д.).
- Рестриктивная (полисегментарная пневмония, ОРДС, синдром Мендельсона, отёк лёгких любой этиологии).
- Перфузионная (ТЭЛА, гиповолемия (кровопотеря, дегидратация))
- Смешанная
ИВЛ – основные понятия, режимы, особенности использования в клинических ситуациях (ЧМТ, отёк лёгких, травма грудной клетки, пневмоторакс, гемоторакс, шок, поражения спинного мозга, ОРДС, астматический статус, эпистатус, общая анестезия, реанимационные мероприятия.
Основные понятия
Триггер (trigger – запуск) – запуск аппаратного вдоха (инициируется аппаратом (задаётся врачём), пациентом, врачём (вручную)).
Условн. обозначения Ед.измерения
— Ppeak cm.H2O Пиковое давление вдоха
— Ppause cm.H2O Давление паузы вдоха
— Pmean cm.H2O Среднее давление в дыхательных путях
— PEEP cm.H2O Положительное давление конца выдоха (ПДКВ)
— PEEPtot. cm.H2O Общее ПДКВ
— VTi ml Объём вдоха (ДО)
— VTe ml Реальный выдыхаемый объём
— MVe(Ve) L\min Минутныйобъём дыхания (МОД)
— Vexp. L\min Пиковый экспираторный поток (Flow)
— Vinsp. L\min Пиковый инспираторный поток (Flow)
— Freq (f) b\min Частота Принудительного Дыхания
— I: E —- Отношение вдоха к выдоху
— Cs ml\cm H2O cтатическая податливость лёгких (комплайнс)
— Re cm.H2O \L\s сопротивление на выдохе (резистайнс)
— Ri cm.H2O \L\s сопротивление на вдохе (резистайнс)
— ETS ml\s; cm.H2O чувствительность экспираторного триггера
— О2 insp. % концентрация О2 в смеси на вдохе
— ETCO2 % концентрация СО2 конца выдоха
Эти показатели вы можете задавать при проведении МВЛ, либо мониторировать.
В принципе, если это позволяет ваш аппарат ИВЛ, вы можете задать следующие настройки: Ppeak, PEEP, VTi, MVe(Ve), Freq (f), I: E, Vinsp., О2 insp. Остальные параметры ваш аппарат ИВЛ может мониторировать (при условии, если в нём есть необходимые функции).
Показания к искусственной вентиляции лёгких:
- Отсутствие самостоятельного дыхания (апноэ).
- Остро развившиеся нарушения важных параметров дыхания (ритма, частоты и глубины):
-полипное (тахипноэ), когда цель дыхания сводится к обеспечению кислородом дыхательных мышц (высокая цена дыхания), если оно не связано с гипертермией, выраженной неустранённой гиповолемией (в последних случаях нужно попытаться устранить эти причины).
— некоторые (аритмичные) патологические и агональные типы дыхания - Клиническое проявление нарастающей гипоксии и/или гиперкапнии, если они не исчезают после проведения консервативной терапии — адекватного обезболивания, оксигенотерапии, ликвидации опасного для жизни уровня гиповолемии и грубых нарушениях метаболизма — и после проверки проходимости дыхательных путей!
- Нарушение защитных рефлексов гортани.
Первые три пункта являются абсолютными показаниями к проведению ИВЛ.
Механический вдох состоит:
- Начала вдоха (фаза запуска)
- Собственно вдох (фаза доставки дыхательного потока)
- Окончание вдоха (фаза переключения с вдоха на выдох)
Классификация основных режимов ИВЛ:
VCV- Volum Control Ventilation — Вентиляция с контролем по Объёму
PCV — Pressure Control Ventilation – Вентиляция с управляемым давлением

IMV – (Intermittent Mandatory Ventilation) – Перемежающаяся (периодическая) принудительная вентиляция
SIMV — (Synchronized Intermittent Mandatory Ventilation) – алгоритм синхронизированной перемежающейся обязательной вентиляции
CMV — (Control Mandatory Ventilation) – IPPV (Intermittent Positive Pressure Ventilation) — режим контролируемой обязательной вентиляции
Assist Control — SIPPV (Synchronized Intermittent Positive Pressure Ventilation) – алгоритм контролируемой поддержки
PSV — (Pressure Support Ventilation) – режим вентиляции с поддержкой давлением (аналог Pressure Support)
VAPS — (Volume Assured Pressure Support) — режим гарантированного объема при поддержке давлением
CPAP (Continuous Positive Airway Pressure) – режим постоянного положительного давления в дыхательных путях
BIPAP — (Biphasic Positive Airway Pressure) – режим двухфазного положительного давления в дыхательных путях
HFV – (High Frequency Ventilation) – Высокочастотная ИВЛ
Исскуственная вентиляция лёгких при некоторых клинических состояниях.
ИВЛ при кардиогенном отёке лёгких и Остром Респираторном Дистресс Синдроме
Задачи ИВЛ:
- Сохранение функциональной способности относительно «здоровых» непоражённых зон лёгких.
- Вовлечение в газообмен спавшихся, но ещё способных к расправлению участков лёгочной ткани
- Поддержание потенциально вентилируемых зон лёгких в «открытом» состоянии, предупреждение их экспираторного коллапса (концепция открытых лёгких).
- Мониторинг границы положительного влияния ИВЛ на сердечный выброс(СВ).
Параметры ИВЛ: Режим А\С; SIMV, FiO 2 -0,4-0,6, VT- 6-8мл\кг, Отношение I:E-1:2, P peak — не более 35 см.вод.ст.(с тенденцией к снижению), PEEP- 10-15 cм.вод.ст. (при повышение PEEP выше 15 см.вод.ст. контроль СВ!)
ИВЛ при Черепно Мозговой Травме (ЧМТ)
Задачи ИВЛ:
- Поддержание достаточного МОД при нарушении центрального контроля
- Поддержание нормо или умеренной гипервентиляции (SpO 2 не менее 92-95%)
- Поддержание умеренной гипокапнии PaCO 2 – 30-35 мм.рт.ст.
Параметры ИВЛ: режим А\С, FiO 2 -0,4-0,6, VT- 10-12 мл\кг, Отношение I:E – 1:2-2,5, P peak – не более 25-28 см.вод.ст., PEEP- не более 5 см.вод.ст. P mean -не более 10-12 cм.вод.ст.
ИВЛ при травме грудной клетки
Задачи ИВЛ:
- Поддержание внешней вентиляции и оксигенации
- Профилактика баротравмы как фактора провоцирующего пневмоторакс.
- Пневматическая стабилизация грудной клетки,ограничение её излишней подвижности.
Параметры ИВЛ: режим SIMV, FiO 2 -0,4-0,8,VT- не более 10 мл\кг, P peak – не более23-26 см.вод.ст., PEEP- не более 5 см.вод.ст.
ИВЛ при пневмотораксе
Задачи ИВЛ:
- Максимально увеличить время выдоха, чтобы обеспечить декомпрессию и выход задержанного газа (Tin до 0,25 — 0,30 сек.) при неизменной частоте.
- Максимально уменьшить РЕЕР до 1-2 см. для уменьшения сопротивления на выдохе.
- Максимально уменьшить пиковое инспираторное давление и, следовательно, ДО с целью предупреждения больших колебаний давления в дыхательных путях.
ИВЛ при воспалительных процессах или травме брюшной полости
Задачи ИВЛ:
- Преодоление повышенного давления в брюшной полости
- Разгрузка дыхательных мышц (в частности диафрагмы)
- «Раскрытие лёгких»
Параметры ИВЛ: режим SIMV, A\C, FiO 2 -0,4-0,8, P peak – 35-40 см.вод.ст., PEEP-10-15 см.вод.ст.
ИВЛ при обострении астмы
Задачи ИВЛ:
- Обеспечение адекватного выдоха
- Должны бытьприняты меры по диагностике и компенсации внутреннего PEEP
- Повышение давления вдоха для преодоления обструкции дыхательных путей.
Параметры ИВЛ: режим SIMV (с вентиляцией по объёму), FiO 2 -0,6-0,8, P peak – 40-45 см.вод.ст., P pause – до 30 см. вод. ст., PEEP – 0, VT- 12-15 мл\кг, отношение I:E – 1: 2,5-3,5
ИВЛ при гемморагическом, гиповолемическом, септическом шоке
Задачи ИВЛ:
- Применение ИВЛ при выраженной гипоксии, обеспечение адекватной вентиляции и SpO 2
- По возможности сохранение спонтанного дыхания и применение вспомогательных режимов ИВЛ.
- Контроль за отрицательным влиянием ИВЛ на гемодинамику и сердечный выброс.
Параметры ИВЛ: режим SIMV,CPAP,BIPAP, FiO 2 -0,6-0,8, P peak – 13-16 см.вод.ст., VT- 8-10 мл\кг, PEEP- 2-3 см.вод.ст., отношение I:E – 1:1-2.
Список использованной литературы:
- H. Schebitz «Оперативная хирургия собак и кошек»
- С.В Царенко «Практическийкурс ИВЛ»
- О.Е.Сатишур «Механическая вентиляция лёгких»
- П.А.Брыгин «Методы и режимы современной искусственной вентиляции лёгких» Nystrom, MD «Вентиляционная поддержка новорожденных»
- Е.В.Суслин «Искусственная и вспомогательная вентиляция лёгких».
- Б.Д. Зислин «(ВЧ ИВЛ): вчера, сегодня, завтра»
- Аверин А.П. «Особенности проведения традиционной искусственной вентиляции легких у новорожденных»
- Дж.Эдвард Морган-мл.,Мэгид С. Михаил. «Клиническая анестезиология».
- Вингфилд В.Е. «Секреты неотложной ветеринарной помощи: Кошки и собаки».
Принципиальным физиологическим эффектом искусственной вентиляции легких , в отличие от акта самостоятельного дыхания, является положительное давление в дыхательных путях во время дыхательного цикла. Положительное давление имеет ряд преимуществ при газообмене, включая рекрутинг периферических альвеол, увеличение функциональной остаточной емкости, улучшение вентиляционно-перфузионного соотношения и снижение внутрилегочного шунтирования крови. Отрицательные же эффекты заключаются в возможности появления баротравмы и респираторного повреждения легких при использовании больших дыхательных объемов или давления на вдохе, а также потенциальном снижении сердечного выброса при увеличении среднего внутригрудного давления. В общем, некоторая степень позитивных и негативных эффектов искусственной вентиляции легких свойственна всем используемым режимам. Эта величина неодинакова у различных режимов, что обусловлено уровнем положительного давления на вдохе.
Принудительные (Control-mode, CV) и вспомогательные (assist/control-mode ventilation, ACV) режимы представляют собой циклические, объемные режимы, доставляющие фиксированный дыхательный объем с установленным минимальным числом вдохов и скоростью дыхательного потока. Дыхательные попытки пациента при первом варианте не являются триггерами для начала аппаратного вдоха. При CV, вентилятор не добавляет вдохов, несмотря на попытки пациента. Учитывая безопасность и комфорт вспомогательных режимов вентиляции, CV не должен применяться рутинно.
Режим ACV позволяет по запросу больного в виде дыхательных попыток, инициировать дополнительный аппаратный вдох. В зависимости от состояния пациента, а также чувствительности и типа (потоковый или по давлению) триггера вдоха, режим позволяет пациенту создавать свой ритм дыхания и дыхательный объем (с установлением минимального количества вдохов в качестве системы защиты). Использование ACV типично у больных с паралитическими состояниями (при использовании мышечных релаксантов или при паралитических нейромышечных заболеваниях), требующих большого количества седативных средств, а также при трудностях с синхронизацией или при невозможности инициировать вдох в PSV или IMV режимах. Путем повышения аппаратной ЧДД, приводящего к снижению количества спонтанных вдохов, с помощью ACV режима можно добиться уменьшения работы дыхания пациента. Чрезмерное увеличение количества инициированных вдохов значительно увеличивает цену дыхания. С другой стороны триггер вдоха должен быть достаточно чувствительным, чтобы не приводить к возникновению избыточных усилий при дыхательных попытках, что быстро истощает больного.
Режим вентиляции с контролем по объему (PRVC) . При этом режиме возможно ограничение чрезмерно высокого пикового давления, приводящего к перерастяжению альвеол. При PCVR создается регулируемый, снижающийся поток на вдохе, который ограничивает пиковое давление, но доставляет установленный объем, в отличие от режима контроля вентиляции по давлению. Стоит отметить, что теоретические преимущества PCVR, не подтвердились рандомизированными исследованиями благоприятного эффекта при данном режиме, за исключением снижения пикового давления.
Перемежающая принудительная вентиляция (IMV) . Режим IMV был разработан в 1970-х с целью сохранения спонтанного дыхания пациента в дополнение к аппаратному, с заранее заданной минимальной частотой и объемом вдохов. Вначале данный режим использовался для отлучения пациента от вентилятора, обеспечивая плавный переход по сравнению с классическим методом использования Т-переходников. Синхронизированный вариант режима (SIMV) создавался для предотвращения наложения аппаратных вдохов на пик или окончание спонтанного вдоха пациента.
SIMV продолжает широко использоваться как режим отлучения , и имеет преимущество, выражающееся в ступенчатом снижении частоты аппаратных вдохов и увеличении спонтанных. У пациентов со сниженным комплаенсом, IMV может не обеспечивать достаточный объем спонтанного вдоха из-за сильно ограниченных дыхательных возможностей. В данных условиях поддержка по давлению может быть использована в помощь к каждому вдоху IMV, значительно увеличивая объем спонтанного вдоха и снижая работу дыхания.
Вентиляция с поддержкой по давлению (PCV) . Режим PSV был разработан в 1980-х как вспомогательный режим вентиляции. Каждый вдох в режиме PSV инициируется дышащим пациентом и поддерживается давлением, с максимальным потоком во время фазы вдоха. Окончание поддержки вдоха происходит в момент ослабления собственного потока вдоха пациента ниже установленного уровня, инициируя спонтанный выдох. В этом заключается отличие принципа переключения фаз вдох-выдох, регулируемого по потоку, от регуляции этого переключения по объему (рис. 60-3). Режим поддержки по давлению не подразумевает заранее установленной частоты аппаратных дыханий, так как каждый вдох должен быть инициирован пациентом. Это делает применение PSV невозможным у пациентов с нейромышечными заболеваниями, при применении мышечных релаксантов и глубокой седации.
PSV присущи некоторые преимущества , включая улучшение синхронизации пациента с аппаратом , так как ритм дыхания задает сам больной. PSV может обеспечивать минимальную поддержку дыхания перед моментом эксту-бации или значительную (20-40 мм водн. ст.), что означает полное протезирование дыхательной функции пациента и минимальную работу дыхания. Как режим отлучения, поддержка по давлению может использоваться совместно с IMV режимом, как описано выше, или как единственный режим, с постепенным снижением давления поддержки, позволяя пациенту брать на себя больше работы по обеспечению дыхания. У пациентов со сниженными дыхательными резервами, заниженные уровни поддержки давлением могут приводить к неадекватному минутному объему дыхания, что требует постоянного мониторинга частоты и объема дыхания.
Вентиляция с переключением фаз вдох-выдох
Вентиляция с переключением фаз вдох-выдох по объему в условиях тяжелого острого респираторного дистресс синдрома (ОРДС) и сниженного легочного комплаенса, может приводит к чрезмерному пиковому давлению или/и высокому объему вдоха в некоторых легочных сегментах, вызвав вторичное респиратор-ассоциированное легочное повреждение. Эти соображения привели к большему использованию режимов вентиляции с переключением фаз вдох-выдох по времени с регулированием по давлению. В этом режиме вентиляции дыхательный объем доставляется с постоянным потоком вплоть до достижения установленного давления. Время аппаратного вдоха устанавливается заранее и не зависит от потока, как в случае вентиляции с контролем по давлению. Контроль по давлению имеет преимущества в виде постоянного ограничения пикового давления, независимо от изменений податливости легких и грудной клетки или десинхронизации с аппаратом ИВЛ.
Учитывая вышесказанное, это наиболее распространенный и безопасный режим вентиляции в условиях поражения легких, сопровождающихся низкой податливостью, что типично для ОРДС. Как бы то ни было, PCV не очень хорошо переносится пациентами в сознании, что часто требует достаточного уровня седации.
Вентиляция с измененным соотношением фаз дыхания (IRV ) может быть вариантом вентиляции с контролем по объему или по давлению, но наиболее часто используется при PCV. IRV является современной адаптацией практики прошлого, заключавшейся в удлинении фазы вдоха, результатом чего становилось увеличение остаточной функциональной емкости легких и улучшение газообмена у некоторых больных. Традиционная ИВЛ с использованием соотношения вдох-выдох 1:2 или 1:1,2 подразумевает относительно долгую экспираторную фазу, значительно снижая среднее давление в дыхательных путях. При IRV соотношение фаз обычно составляет от 1,1:1 до 2:1, что может быть достигнуто относительно быстрым инспираторным потоком и его снижением для поддержания достигнутого давления в фазу вдоха.
При применении IRV возникают два эффекта : а) удлинение времени вдоха ведет к увеличению среднего давления в дыхательных путях и открытию краевых альвеол, схожего результата достигают применением высокого ПДКВ; б) при более тяжелом поражении дыхательных путей, как результат перибронхиального сужения просвета терминальных отделов, с каждым вдохом происходит медленное выравнивание внутрилегочного давления, что приводит к неравномерной альвеолярной вентиляции. Эта неравномерность может стать причиной снижения перфузии альвеол с увеличением внутрилегочного шунтирования крови. При осторожном применении IRV, могут появляться воздушные ловушки, создающие внутреннее или аутоПДКВ, с селективным увеличинием интраальвеолярное давление в таких замкнутых полостях. Такой эффект может сочетаться с увеличением шунтирования и оксигенации. Внутреннее ПДКВ должно часто измеряться по причине возможного перерастяжения альвеол и вторичного респиратор-ассоциированного легочного повреждения.
Несмотря на привлекательность возможности создания селективного ПДКВ при IRV, остается вопрос, добавляет ли данный эффект что-нибудь новое, помимо простого эффекта повышения среднего давления в дыхательных путях. Исследования, подобные проведенному Lessard, свидетельствуют о том, что вентиляция с контролем по давлению может быть использована для ограничения пикового инспираторного давления и нет значительных преимуществ PCV или PCIRV в сравнении с традиционной объемной ИВЛ с добавлением ПДКВ у пациентов с острой дыхательной недостаточностью. Данная точка зрения в дальнейшем была развита Shanholtz и Brower, которые задались вопросом применения IRV при лечении ОРДС.
Вентиляция с освободждением давления (APRV)
В основе APRV лежит режим постоянно положительного давления в дыхательных путях (СРАР). Короткий период более низкого давления позволяет выводить из легких СО2. Пациент имеет возможность дышать самостоятельно во время всего цикла аппаратного дыхания. Теоретическими преимуществами APRV являются более низкое давление в дыхательных путях и минутная вентиляция, мобилизация спавшихся альвеол, более высокий уровень комфорта пациента при спонтанном дыхании и минимальные гемодинами-ческие эффекты. Поскольку пациент сохраняет способность к самостоятельному дыханию благодаря открытому экспираторному клапану, данный режим легко переносится пациентами, отлучаемыми от седации или имеющими положительную динамику после черепно-мозговой травмы. Раннее начало применения данного режима приводит к улучшению гемодинамики и к мобилизации альвеол. К тому же существуют научные данные, доказывающие, что сохранение самостоятельного дыхания при данном режиме вентиляции снижает потребность в седации.
«Pressure support ventilation» «PSV»
Тайна имени:
Вентиляция с поддержкой давлением. Слово «поддержка» (support) означает, что аппарат ИВЛ поддерживает спонтанный вдох пациента.
Определение понятия:
В режиме «PSV» аппарат ИВЛ в ответ на дыхательную попытку пациента поднимает давление в дыхательном контуре до предписанного уровня, поддерживает давление вдоха на заданном уровне в течение всего вдоха и переключается на выдох при уменьшении потока до установленного уровня. В режиме «PSV» все вдохи спонтанные (начаты и завершены пациентом).
Описание режима
Паттерн ИВЛ: PC-CSV Pressure controlled continuous spontaneous ventilation.
Управляемый параметр для режима «PSV» единственный – это давление (Pressure controlled ventilation)
Фазовые переменные
- Триггер: В режиме «PSV» всегда используется только patient trigger, то есть пациент сам начинает вдох. Чаще всего это flow-trigger или pressure-trigger. На аппарате Dräger Babylog используется volume trigger.
Предельные параметры вдоха (Limit variable): При управлении вдохом по давлению аппарат ИВЛ строго выдерживает предписанное давление в дыхательных путях, т.е. предел давления уже задан по факту применения данного способа управления вдохом. Другие пределы не устанавливаются.
Переключение с вдоха на выдох (Cycle Variables): В режиме «PSV» переключение с вдоха на выдох выполняется «по потоку» (flow cycling). Поток начинается с высоких значений и снижается по экспоненте. Переключение с вдоха на выдох происходит при значительном снижении потока. Обычно порог переключения с вдоха на выдох составляет 25% от максимального потока. Создатели аппаратов ИВЛ устанавливают порог переключения с вдоха на выдох «по потоку» выше нуля для того, чтобы не допустить несоразмерного удлинения времени вдоха. Это позволяет избежать десинхронизации. На некоторых моделях аппаратов ИВЛ предусмотрена возможность коррекции порогового значения потока. Дополнительные параметры переключения на выдох – это время и давление. Это сделано для безопасности пациента. В большинстве случаев эти параметры прописаны в программном обеспечении аппарата ИВЛ и при настройке режима устанавливаются автоматически. При «PSV» максимальное возможное время вдоха обычно не превышает 3 секунды. Это позволяет аппарату ИВЛ переключаться на выдох если критерий переключения по потку не работает. При значительных утечках (масочная ИВЛ или трубки без герметизирующих манжеток) порог переключения по потоку может быть доведен до 5 L/min и труднодостижим. Переключение по давлению происходит, если давление в дыхательном контуре превысит установленный уровень поддержки на 1,5 мбар
Выдох: Параметры выдоха определяются уровнем РЕЕР.
Условные переменные: Условными переменными являются дополнительные параметры переключения на выдох
Принцип управления - setpoint
Другие имена режима
«Inspiratory assist» («IA»).
«Inspiratory pressure support» («IPS»).
«Spontaneous pressure support» («SPS»).
«Inspiratory flow assist» («IFA»).
«Assisted spontaneous breathing» («ASB»)
Необходимая ремарка: На некоторых аппаратах ИВЛ (например «PB7200») режим «PSV» устанавливается после включения «CPAP». На панели управления аппарата горит светодиод, показывающий, что активизирован «CPAP». Если не заметить сигнал светодиода «Pressure support on», можно подумать, что пациент уже переведен на спонтанное дыхание.
Таким образом, в режиме «PSV» частота дыханий, длительность вдоха и дыхательный объём определяются дыхательной активностью пациента. По определению все вдохи в режиме «PSV» самостоятельные (spontaneous), однако, поскольку инспираторное давление выше уровня baseline pressure, все вдохи выполняются с поддержкой давлением (pressure supported).
Отличие от режима «CPAP»: В «CPAP» во время вдоха давление в дыхательных путях остается на уровне baseline pressure. При «PSV» во время вдоха аппарат ИВЛ поднимает давление в дыхательных путях до предписанного уровня и поддерживает до начала выдоха.
Пример № 1:
«PSV» на аппаратах фирмы Dräger называется «Assisted spontaneous breathing» («ASB»)
- Устанавливают уровень «СРАР». Это значит, что если инспираторная попытка пациента слабая и не распознана триггером аппарата ИВЛ, вдох будет происходить как в «СРАР».
- Устанавливают уровень давления поддержки вдоха. (PASB) То есть, до какого уровня аппарат ИВЛ поднимет давление в дыхательных путях пациента, когда сработает триггер.
- Устанавливают чувствительность Flowtrigger (потокового триггера).
- На аппаратах серии EVITA есть дополнительный триггер, срабатывающий по объёму (для взрослых – 25 мл для детей 12мл). Чувствительность этого триггера постоянная, он включен в управляющую программу.
- Устанавливают скорость достижения уровня давления поддержки (От 64 миллисекунд до 2 секунд.). По-английски называется Time ramp* или Tramp. Чем выше скорость (меньше время), тем круче график давления. Если установлена высокая скорость подъёма, аппарат ИВЛ начинает поддержку вдоха высоким пиковым потоком. Для того, чтобы скорость подъёма давления была небольшой, а график давления пологим, аппарат ИВЛ для поддержки вдоха использует меньший поток.
Соответственно, чем меньше поток, тем большее усилие прикладывает пациент, чтобы вдохнуть тот же объём. Быстрое достижение предписанного уровня давления поддержки называется fast rise, а медленное – slow rise.
*Перевод английского слова ramp – наклонная плоскость соединяющая две горизонтальные поверхности. При рассмотрении графиков давления этот термин используют для названия наклонного отрезка. На представленном графике давления Ramp – это отрезок кривой, описывающей изменение давления при переходе с нижнего уровня давления на верхний.
На аппаратах ИВЛ серии EVITA поток задается автоматически в соответствии с установленным временем Tramp и инспираторным усилием пациента.
Для тренировки дыхательной мускулатуры пациента в ходе подготовки к прекращению ИВЛ используют постепенное снижение давления поддержки и увеличение Tramp.
- когда поток снижается до 25% от максимального
- если время вдоха превысит 4сек
- если пациент сам начнёт выдох
второй и третий способы прекращения вдоха «аварийные», и при их троекратном повторении включается тревога. При правильных настройках режима и хорошей синхронизации переключение на выдох выполняется по потоку.
Приводимая ниже схема из инструкции к аппаратам ИВЛ серии EVITA показывает условное деление вдоха на две фазы. В первой фазе достигается давление поддержки, а во второй поддержка длится до снижения потока до 25%. Длительность первой фазы - Tramp

Пример № 2:
На аппаратах Servo-i и Servo-s фирмы MAQUET этот режим называется «PSV» «Pressure support ventilation», как на большинстве современных аппаратов ИВЛ.
На панели управления аппарата обозначен как «Pressure support/ СРАР»
- Устанавливают уровень «PEEP».
- Устанавливают уровень давления поддержки вдоха от уровня РЕЕР. (PS above PEEP) То есть, до какого уровня аппарат ИВЛ поднимет давление в дыхательных путях пациента, когда сработает триггер.
- Устанавливают чувствительность триггера. Производители аппаратов Servo-i и Servo-s рекомендуют Flowtrigger (потоковый триггер). На этих аппаратах устанавливают чувствительность потокового триггера в процентах от базового потока (flow by). Предусмотрена возможность использования триггера срабатывающего по давлению, чувствительность в см H2 O.
- Устанавливают скорость достижения уровня давления поддержки. По английски называется Inspiratory rise time. Чем выше скорость (меньше время), тем круче график давления. Если установлена высокая скорость подъёма, аппарат ИВЛ начинает поддержку вдоха высоким пиковым потоком. Для того чтобы скорость подъёма давления была меньше увеличивают Inspiratory rise time (время достижения уровня давления поддержки). Как и в предыдущем примере, врач задает аппарату временной отрезок в секундах*, а аппарат сам устанавливает величину потока для выполнения поставленной задачи.
- Поддержка вдоха прекращается и начинается выдох:
- когда поток снижается до заданного уровня в процентах от максимального
- если время вдоха превысит 2,5 сек для взрослых и 1,5 сек для детей
- если давление на вдохе превысит границу alarm (тревога)
- если давление на вдохе превысит заданное давление поддержки на 3 см H2 O или 10% от максимальной величины потока
- если пациент сам начнёт выдох
Все способы прекращения вдоха, кроме первого «аварийные». При правильных настройках режима и хорошей синхронизации переключение на выдох выполняется по потоку. На этих аппаратах ИВЛ величина потока для переключения на выдох в процентах от максимального может быть установлена от 70% до 10%. При настройке «по умолчанию» аппарат задаёт 30%.
- Inspiratory rise time задаётся в сек в режимах «Pressure support/ СРАР», «Volume support» и «Bi-vent», а в «PCV» как % от длительности дыхательного цикла.
Пример № 3:
Аппарат ИВЛ «Puritan Bennet 7200» - ветеран, работающий во многих клиниках, хотя уже снят с производства. Режим «Pressure support ventilation» можно активировать как дополнительную опцию при включённом режиме «СРАР». Давление поддержки включается через pressure trigger или flow trigger. Переключение на выдох происходит при снижении потока до 5 л/мин. Врач может настраивать только чувствительность триггера, величину давления поддержки и РЕЕР.
На аппаратах ИВЛ «Puritan Bennet» 740, 760 и 840 «Pressure support ventilation» представлен на панели управления как отдельный режим. Триггеры - pressure и flow. Скорость перехода с уровня РЕЕР на уровень давления поддержки задаётся с помощью коэффициента или множителя (factor), выраженного в процентах. По-английски называется PS Rise Time Factor или Flow acceleration factor (ускорение потока). Главное запомнить, чем больше этот коэффициент, тем круче подъём кривой давления. Выбор от 1% до 100%. При настройке режима аппарат предлагает выбрать 50%. В инструкции к «РВ-840» на русском языке этот коэффициент назван так: «процент времени роста». Тоже красиво. Переключение на выдох можно задать при снижении потока от 1% до 80% от максимального. Аппарат предлагает выбрать 25%.
Режим ИВЛ «PSV» хорошо переносится пациентами. Широко используется в ходе прекращения респираторной поддержки (weaning). Важно помнить, что если режим настроен хорошо, пациент получает целевой дыхательный объём.
Если не изменить настройки режима, когда активность пациента растет и инспираторное усилие увеличивается, аппарат будет оказывать избыточную поддержку, что может приводить к неоправданному увеличению дыхательного объёма. Следствием будет гипервентиляция и угнетение дыхательного центра.
Уровень поддержки должен быть увеличен, когда пациент утомляется и инспираторное усилие снижается, и если растет сопротивление дыхательных путей или снижается комплайнс.
Правильная установка уровня тревог по дыхательному и минутному объёмам позволит вовремя выполнить коррекцию настроек режима.
Важно! Для безопасной ИВЛ в режиме «PS» у пациента должна быть сохранной функция дыхательного центра! Поскольку мы должны быть готовы к ухудшению состояния, не пренебрегайте опцией «apnoe ventilation»!
0
Одной из основных задач отделения реанимации и интенсивной терапии (ОРИТ) является обеспечение адекватной респираторной поддержки. В связи с этим, для специалистов, работающих в данной области медицины, особенно важно правильно ориентироваться в показаниях и видах искусственной вентиляции легких (ИВЛ).
Показания к искусственной вентиляции легких
Основным показанием для искусственной вентиляции легких (ИВЛ) является наличие у больного дыхательной недостаточности. Прочие показания включают длительное пробуждение пациента после анестезии, нарушения сознания, отсутствие защитных рефлексов, а также усталость дыхательной мускулатуры. Главная цель искусственной вентиляции легких (ИВЛ) - улучшить газообмен, уменьшить работу дыхания и избежать осложнений при пробуждении больного. Независимо от показания к искусственной вентиляции легких (ИВЛ), основное заболевание должно быть потенциально обратимым, в противном случае невозможно отлучение от искусственной вентиляции легких (ИВЛ).
Дыхательная недостаточность
Наиболее частым показанием для респираторной поддержки служит дыхательная недостаточность. Это состояние возникает в тех ситуациях, когда происходит нарушение газообмена, приводящее к гипоксемии. может встречаться изолированно или сочетаться с гиперкапнией. Причины дыхательной недостаточности могут быть различными. Так, проблема может возникнуть на уровне альвеолокапиллярной мембраны (отек легких), дыхательных путей (перелом ребер) и т.д.
Причины дыхательной недостаточности
Неадекватный газообмен
Причины неадекватного газообмена:
- пневмония,
- отек легких,
- острый респираторный дистресс-синдром (ОРДС).
Неадекватное дыхание
Причины неадекватного дыхания:
- повреждение грудной стенки:
- перелом ребер,
- флотирующий сегмент;
- слабость дыхательной мускулатуры:
- миастения, полиомиелит,
- столбняк;
- угнетение центральной нервной системы:
- психотропные препараты,
- дислокация ствола головного мозга.
Нарушение проходимости дыхательных путей
Причины нарушения проходимости дыхательных путей:
- обструкция верхних дыхательных путей:
- круп,
- отек,
- опухоль;
- обструкция нижних дыхательных путей (бронхоспазм).
В ряде случаев показания к искусственной вентиляции легких (ИВЛ) трудно определить. В этой ситуации следует руководствоваться клиническими обстоятельствами.
Основные показания к искусственной вентиляции легких
Выделяют следующие основные показания к искусственной вентиляции легких (ИВЛ):
- Частота дыханий (ЧД) >35 или < 5 в мин;
- Усталость дыхательной мускулатуры;
- Гипоксия - общий цианоз, SaO2 < 90% при дыхании кислородом или PaO 2 < 8 кПа (60 мм рт. ст.);
- Гиперкапния - PaCO 2 > 8 кПа (60 мм рт. ст.);
- Снижение уровня сознания;
- Тяжелая травма грудной клетки;
- Дыхательный объем (ДО) < 5 мл/кг или жизненная емкость легких (ЖЕЛ) < 15 мл/кг.
Прочие показания к искусственной вентиляции легких (ИВЛ)
У ряда больных искусственная вентиляция легких (ИВЛ) проводится в качестве компонента интенсивной терапии состояний, не связанных с патологией дыхания:
- Контроль внутричерепного давления при черепно-мозговой травме;
- Защита дыхательных путей ();
- Состояние после сердечно-легочной реанимации;
- Период после длительных и обширных хирургических вмешательств или тяжелой травмы.
Виды искусственной вентиляции легких
Наиболее частым режимом искусственной вентиляции легких (ИВЛ) является вентиляция с перемежающимся положительным давлением (intermittent positive pressure ventilation - IPPV). При этом режиме легкие раздуваются под действием положительного давления, генерируемого вентилятором, газоток доставляется через эндотрахеальную или трахеостомическую трубку. Интубацию трахеи выполняют, как правило, через рот. При продленной искусственной вентиляции легких (ИВЛ) пациенты в ряде случаев лучше переносят назотрахеальную интубацию. Тем не менее, назотрахеальную интубацию технически сложнее выполнить; кроме того, она сопровождается более высоким риском кровотечений и инфекционных осложнений (синусит).
Интубация трахеи не только позволяет проводить IPPV, но и снижает объем "мертвого пространства"; кроме того, она облегчает туалет дыхательных путей. Однако, если пациент адекватен и доступен контакту, искусственную вентиляцию легких (ИВЛ) можно проводить неинвазивным способом через плотно подогнанную носовую или лицевую маску.
В принципе, в отделении реанимации и интенсивной терапии (ОРИТ) используются два типа вентиляторов - регулируемые по заранее установленному дыхательному объему (ДО) и по давлению на вдохе. Современные аппараты искусственной вентиляции легких (ИВЛ) обеспечивают различные типы искусственной вентиляции легких (ИВЛ); с клинической точки зрения важно подобрать тот вид искусственной вентиляции легких (ИВЛ), который наиболее подходит данному конкретному пациенту.
Типы искусственной вентиляции легких
Искусственная вентиляция легких (ИВЛ) по объему
Искусственная вентиляция легких (ИВЛ) по объему осуществляется в тех случаях, когда вентилятор доставляет в дыхательные пути больного заранее установленный дыхательный объем независимо от выставленного на респираторе давления. Давление в дыхательных путях определяется податливостью (жесткостью) легких. Если легкие жесткие, давление резко повышается, что может вести к риску баротравмы (разрыва альвеол, который приводит к пневмотораксу и эмфиземе средостения).
Искусственная вентиляция легких (ИВЛ) по давлению
Искусственная вентиляция легких (ИВЛ) по давлению заключается в том, что аппарат искусственной вентиляции легких (ИВЛ) достигает заранее заданный уровень давления в дыхательных путях. Таким образом, доставляемый дыхательный объем определяется податливостью легких и сопротивлением дыхательных путей.
Режимы искусственной вентиляции легких
Контролируемая искусственная вентиляция легких (ИВЛ) (controlled mechanical ventilation - CMV)
Данный режим искусственной вентиляции легких (ИВЛ) определяется исключительно установками респиратора (давление в дыхательных путях, дыхательный объем (ДО), частоту дыхания (ЧД), отношение вдоха к выдоху - I:E). Этот режим не очень часто используется в отделениях реанимации и интенсивной терапии (ОРИТ), так как не обеспечивает синхронизации со спонтанным дыханием больного. В результате CMV не всегда хорошо переносится пациентом, что требует седатации или назначения миорелаксантов для прекращения "борьбы с вентилятором" и нормализации газообмена. Как правило, режим CMV широко применяется в операционной в ходе анестезиологического пособия.
Вспомогательная искусственной вентиляции легких (ИВЛ) (assisted mechanical ventilation - AMV)
Существует несколько режимов вентиляции, позволяющих поддержать попытки спонтанных дыхательных движений больного. При этом вентилятор улавливает попытку вдоха и поддерживает ее.
У данных режимов есть два основных преимущества. Во-первых, они лучше переносятся больным и снижают потребность в седативной терапии. Во-вторых, они позволяют сохранить работу дыхательных мышц, что предотвращает их атрофию. Дыхание больного поддерживается за счет заранее установленного давления на вдохе или дыхательного объема (ДО).
Выделяют несколько разновидностей вспомогательной вентиляции:
Перемежающаяся принудительная вентиляция (intermittent mechanical ventilation - IMV)
Перемежающаяся принудительная вентиляция (intermittent mechanical ventilation - IMV) является сочетанием спонтанных и принудительных дыхательных движений. Между принудительными вдохами больной может дышать самостоятельно, без вентиляторной поддержки. Режим IMV обеспечивает минимальную минутную вентиляцию, однако может сопровождаться значительными вариациями между принудительными и спонтанными вдохами.
Синхронизированная перемежающаяся принудительная вентиляция (synchronized intermittent mechanical ventilation - SIMV)
При этом режиме принудительные дыхательные движения синхронизируются с собственными дыхательными попытками больного, что обеспечивает ему больший комфорт.
Вентиляция с поддержкой давлением (pressure-support ventilation - PSV или assisted spontaneous breaths - ASB)
При попытке собственного дыхательного движения в дыхательные пути подается заранее установленный по давлению вдох. Этот вид вспомогательной вентиляции обеспечивает больному наибольший комфорт. Степень поддержки давлением определяется уровнем давления в дыхательных путях и может постепенно снижаться в ходе отлучения от искусственной вентиляции легких (ИВЛ). Принудительных вдохов не подается, и вентиляция целиком зависит от того, может ли больной осуществлять попытки самостоятельного дыхания. Таким образом, режим PSV не обеспечивает вентиляции легких при апноэ; в этой ситуации показано его сочетание с SIMV.
Положительное давление в конце выдоха (positive end expiratory pressure - PEEP)
Положительное давление в конце выдоха (positive end expiratory pressure - PEEP) используется при всех видах IPPV. На выдохе поддерживается положительное давление в дыхательных путях, что обеспечивает раздувание спавшихся участков легких и предотвращает ателектазирование дистальных дыхательных путей. В результате улучшаются . Тем не менее, PEEP приводит к повышению внутригрудного давления и может снизить венозный возврат, что приводит к снижению артериального давления, особенно на фоне гиповолемии. При использовании PEEP до 5-10 см вод. ст. эти отрицательные эффекты, как правило, поддаются коррекции путем инфузионной нагрузки. Постоянное положительное давление в дыхательных путях (continuous positive airway pressure - CPAP) эффективно в той же степени, что и PEEP, но применяется, главным образом, на фоне спонтанного дыхания.
Начало искусственной вентиляции легких
В начале искусственной вентиляции легких (ИВЛ) ее основной задачей является обеспечение больного физиологически необходимыми дыхательным объемом (ДО) и частотой дыхания (ЧД); их величины адаптированы к исходному состоянию больного.
| FiO 2 | В начале искусственной вентиляции легких (ИВЛ) 1,0, затем - постепенное снижение |
| PEEP | 5 см вод. ст. |
| Дыхательный объем (ДО) | 7-10 мл/кг |
| Давление на вдохе | |
| Частота дыхания (ЧД) | 10-15 в мин |
| Поддержка давлением | 20 см вод. ст. (на 15 см вод. ст. выше PEEP) |
| I:E | 1:2 |
| Триггер потока | 2 л/мин |
| Триггер давления | От -1 до -3 см вод. ст. |
| "Подвздохи" | Ранее предназначались для профилактики ателектазов, в настоящий момент их эффективность оспаривается |
| Эти установки изменяют в зависимости от клинического состояния и комфорта больного | |
Оптимизация оксигенации при искусственной вентиляции легких
При переводе больного на искусственную вентиляцию легких (ИВЛ), как правило, рекомендуют изначально устанавливать FiO 2 = 1,0 с последующим снижением этого показателя до той его величины, которая позволила бы поддерживать SaO 2 > 93%. В целях профилактики повреждения легких, обусловленного гипероксией, необходимо избегать поддержания FiO 2 > 0,6 в течение длительного времени.
Одним из стратегических направлений по улучшению оксигенации без повышения FiO 2 может служить увеличение среднего давления в дыхательных путях. Этого можно добиться путем повышения PEEP до 10 см вод. ст. или, при вентиляции, контролируемой по давлению, путем увеличения пикового давления на вдохе. Однако следует помнить о том, что при повышении этого показателя > 35 см вод. ст. резко возрастает риск баротравмы легких. На фоне тяжелой гипоксии () может потребоваться применение дополнительных методов респираторной поддержки, направленных на улучшение оксигенации. Одним из таких направлений служит дальнейшее увеличение PEEP > 15 см вод. ст. Кроме того, может быть использована стратегия низких дыхательных объемов (6-8 мл/кг). Следует помнить, что применение этих методик может сопровождаться артериальной гипотензией, которая наиболее часто встречается у больных, получающих массивную инфузионную терапию и инотропную / вазопрессорную поддержку.
Еще одно из направлений респираторной поддержки на фоне гипоксемии - увеличение времени вдоха. В норме отношение вдоха к выдоху составляет 1:2, при нарушениях оксигенации оно может быть изменено до 1:1 или даже 2:1. Следует помнить, что увеличение времени вдоха может плохо переноситься теми пациентами, которые требуют седации. Снижение минутной вентиляции может сопровождаться повышением PaCO 2 . Эта ситуация получила название "пермиссивная гиперкапния". С клинической точки зрения она не представляет особых проблем за исключением тех моментов, когда необходимо избежать повышения внутричерепного давления. При пермиссивной гиперкапнии рекомендуется поддерживать pH артериальной крови выше 7,2. При тяжелом ОРДС может быть использовано положение на животе, позволяющее улучшить оксигенацию путем мобилизации спавшихся альвеол и улучшения соотношения между вентиляцией и перфузией легких. Однако это положение затрудняет мониторинг за пациентом, поэтому его необходимо применять достаточно осторожно.
Улучшение элиминации углекислого газа при искусственной вентиляции легких
Выведение углекислого газа можно улучшить за счет увеличения минутного объема вентиляции. Этого можно достичь путем увеличения дыхательного объема (ДО) или частоты дыхания (ЧД).
Седация при искусственной вентиляции легких
Большинство пациентов, находящихся на искусственной вентиляции легких (ИВЛ), требуют для того, чтобы адаптироваться к пребыванию эндотрахеальной трубки в дыхательных путях. В идеале должна назначаться лишь легкая седация, при этом пациент должен оставаться контактным и, в то же время, адаптированным к вентиляции. Кроме того, необходимо, чтобы на фоне седации больной был способен осуществлять попытки самостоятельных дыхательных движений, чтобы исключить риск атрофии дыхательных мышц.
Проблемы в ходе искусственной вентиляции легких
"Борьба с вентилятором"
При десинхронизации с респиратором в ходе искусственной вентиляции легких (ИВЛ) отмечается падение дыхательного объема (ДО), обусловленное повышением сопротивления на вдохе. Это приводит к неадекватной вентиляции и гипоксии.
Различают несколько причин десинхронизации с респиратором:
- Факторы, обусловленные состоянием больного - дыхание, направленное против вдоха со стороны аппарата искусственной вентиляции легких (ИВЛ), задержка дыхания, кашель.
- Снижение податливости легких - патология легких (отек легких, пневмония, пневмоторакс).
- Увеличение сопротивления на уровне дыхательных путей - бронхоспазм, аспирация, избыточная секреция трахеобронхиального дерева.
- Дисконнекция вентилятора или , утечка, неисправность аппаратуры, закупорка эндотрахеальной трубки, ее перекрут или дислокация.
Диагностика проблем с вентиляцией
Высокое давление в дыхательных путях в результате обструкции эндотрахеальной трубки.
- Пациент мог пережать трубку зубами - введите воздуховод, назначьте седативные препараты.
- Обструкция дыхательных путей в результате избыточной секреции - проведите отсасывание содержимого трахеи и при необходимости лаваж трахеобронхиального дерева (5 мл физиологического раствора NaCl). Если необходимо, реинтубируйте больного.
- Эндотрахеальная трубка сместилась в правый главный бронх - подтяните трубку назад.
Высокое давление в дыхательных путях в результате внутрилегочных факторов:
- Бронхоспазм? (хрипы на вдохе и выдохе). Убедитесь в том, что эндотрахеальная трубка не введена слишком глубоко и не стимулирует карину. Назначьте бронходилататоры.
- Пневмоторакс, гемоторакс, ателектаз, плевральный выпот? (неравномерные экскурсии грудной клетки, аускультативная картина). Проведите рентгенографию грудной клетки и назначьте соответствующее лечение.
- Отек легких? (Пенистая мокрота, с кровью, и крепитация). Назначьте диуретики, терапию сердечной недостаточности, аритмии и т.д.
Факторы седатации / анальгезии:
- Гипервентиляция вследствие гипоксии или гиперкапнии (цианоз, тахикардия, артериальная гипертензия, потоотделение). Увеличьте FiO2 и среднее давление в дыхательных путях, используя PEEP. Увеличьте минутную вентиляцию (при гиперкапнии).
- Кашель, дискомфорт или боль (повышение ЧСС и АД, потоотделение, выражение лица). Оцените возможные причины дискомфорта (нахождение эндотрахеальной трубки, полный мочевой пузырь, боль). Оцените адекватность анальгезии и седации. Перейдите на тот режим вентиляции, который лучше переносится больным (PS, SIMV). Миорелаксанты следует назначать только в тех случаях, когда исключены все остальные причины десинхронизации с респиратором.
Отлучение от искусственной вентиляции легких
Искусственная вентиляция легких (ИВЛ) может осложняться баротравмой, пневмонией, снижением сердечного выброса и рядом других осложнений. В связи с этим, необходимо прекратить искусственную вентиляцию легких (ИВЛ) как можно быстрее, как только позволяет клиническая ситуация.
Отлучение от респиратора показано в тех случаях, когда в состоянии пациента отмечается положительная динамика. Многие больные получают искусственную вентиляцию легких (ИВЛ) в течение короткого промежутка времени (например, после длительных и травматичных оперативных вмешательств). У ряда пациентов, напротив, искусственная вентиляция легких (ИВЛ) проводится в течение многих дней (например, ОРДС). При длительной искусственной вентиляции легких (ИВЛ) развиваются слабость и атрофия дыхательной мускулатуры, в связи с этим скорость отучения от респиратора во многом зависит от длительности искусственной вентиляции легких (ИВЛ) и характера ее режимов. Для предотвращения атрофии дыхательных мышц рекомендованы вспомогательные режимы вентиляции и адекватная нутритивная поддержка.
Больные, восстанавливающиеся после критических состояний, относятся к группе риска по возникновению "полинейропатии критических состояний". Это заболевание сопровождается слабостью дыхательной и периферической мускулатуры, снижением сухожильных рефлексов и сенсорными нарушениями. Лечение симптоматическое. Есть данные, свидетельствующие о том, что длительное назначение миорелаксантов из группы аминостероидов (векурониум) может вызвать персистирующий мышечный паралич. В связи с этим, векурониум не рекомендован для длительной нервно-мышечной блокады.
Показания для отлучения от искусственной вентиляции легких
Решение о начале отлучения от респиратора часто является субъективным и основывается на клиническом опыте.
Однако наиболее частыми показаниями к отлучению от искусственной вентиляции легких (ИВЛ) являются следующие состояния:
- Адекватная терапия и положительная динамика основного заболевания;
- Функция дыхания:
- ЧД < 35 в мин;
- FiO 2 < 0,5, SaO2 > 90%, PEEP < 10 см вод. ст.;
- ДО > 5 мл/кг;
- ЖЕЛ > 10 мл/кг;
- Минутная вентиляция < 10 л/мин;
- Отсутствие инфекции или гипертермии;
- Стабильность гемодинамики и ВЭБ.
Перед началом отлучения от респиратора не должно быть признаков остаточной нервно-мышечной блокады, доза седативных препаратов должна быть сведена к минимуму, позволяющему поддерживать адекватный контакт с пациентом. В том случае, если сознание пациента угнетено, при наличии возбуждения и отсутствии кашлевого рефлекса, отлучение от искусственной вентиляции легких (ИВЛ) малоэффективно.
Режимы отлучения от искусственной вентиляции легких
До сих пор остается неясным, какой из методов отлучения от искусственной вентиляции легких (ИВЛ) является наиболее оптимальным.
Различают несколько основных режимов отлучения от респиратора:
- Тест на спонтанное дыхание без поддержки аппарата искусственной вентиляции легких (ИВЛ). Временно отключают аппарат искусственной вентиляции легких (ИВЛ) и подключают к интубационной трубке Т-образный коннектор или дыхательный контур для проведения СРАР. Периоды спонтанного дыхания постепенно удлиняют. Таким образом, пациент получает возможность для полноценной работы дыхания с периодами отдыха при возобновлении искусственной вентиляции легких (ИВЛ).
- Отлучение с помощью режима IMV. Респиратор доставляет в дыхательные пути больного установленный минимальный объем вентиляции, который постепенно снижают, как только пациент в состоянии увеличить работу дыхания. Аппаратный вдох при этом может синхронизироваться с собственной попыткой вдоха (SIMV).
- Отлучение с помощью поддержки давлением. При этом режиме аппарат подхватывает все попытки вдоха больного. Этот метод отлучения предусматривает постепенное снижение уровня поддержки давлением. Таким образом, пациент становится ответственным за увеличение объема спонтанной вентиляции. При снижении уровня поддержки давлением до 5-10 см вод. ст. выше PEEP можно начать тест на спонтанное дыхание с Т-образным коннектором или СРАР.
Невозможность отлучения от искусственной вентиляции легких
В процессе отлучения от искусственной вентиляции легких (ИВЛ) необходимо пристально наблюдать за больным, чтобы своевременно выявить признаки усталости дыхательной мускулатуры или неспособности к отлучению от респиратора. Эти признаки включают в себя беспокойство, одышку, снижение дыхательного объема (ДО) и нестабильность гемодинамики, в первую очередь, тахикардию и артериальную гипертензию. В этой ситуации необходимо увеличить уровень поддержки давлением; часто на восстановление дыхательной мускулатуре требуются многие часы. Оптимально начать отлучение от респиратора в утреннее время, чтобы обеспечить надежный мониторинг за состоянием больного в течение дня. При затянувшемся отлучении от искусственной вентиляции легких (ИВЛ) рекомендуют на ночной период увеличивать уровень поддержки давлением, чтобы обеспечить адекватный отдых пациента.
Трахеостомия в отделении интенсивной терапии
Наиболее частое показание к трахеостомии в ОРИТ - облегчение продленной искусственной вентиляции легких (ИВЛ) и процесса отлучения от респиратора. Трахеостомия позволяет снизить уровень седации и таким образом улучшает возможность контакта с больным. Кроме того, она обеспечивает эффективный туалет трахеобронхиального дерева у тех пациентов, кто неспособен к самостоятельному дренажу мокроты в результате ее избыточной продукции или слабости мышечного тонуса. Трахеостомия может проводиться в операционной, как и другая хирургическая процедура; кроме того, ее можно выполнять в палате ОРИТ у постели больного. Для ее проведения широко используется . Время для перехода с интубационной трубки на трахеостому определяется индивидуально. Как правило, трахеостомию осуществляют, если высока вероятность длительной искусственной вентиляции легких (ИВЛ) или возникают проблемы с отучением от респиратора. Трахеостомия может сопровождаться рядом осложнений. К ним относятся блокада трубки, ее диспозиция, инфекционные осложнения и кровотечение. Кровотечение может непосредственно осложнить хирургическое вмешательство; в отдаленном послеоперационном периоде оно может носить эрозийный характер за счет повреждения крупных кровеносных сосудов (например, безымянной артерии). Прочие показания к трахеостомии - обструкция верхних дыхательных путей и защита легких от аспирации при угнетении гортанно-глоточных рефлексов. Кроме того, трахеостомия может выполняться как часть анестезиологического или хирургического пособия при ряде вмешательств (например, при ларингэктомии).
Понравилась медицинская статья, новость, лекция по медицине из категории